Merken
Herzrhythmus
Häufig jedoch bemerken Menschen ein gelegentliches Herzstolpern, kurze „Aussetzer“ oder spüren Herzrasen als „Klopfen bis zum Hals“. Aber auch Symptome, die scheinbar nichts mit dem Herz zu tun haben, wie zum Beispiel: Abgeschlagenheit, Luftnot und Angstgefühle können Begleiter von Herzrhythmusstörungen sein.
Dieser Begriff fasst eine große Zahl von Erkrankungen zusammen, bei denen die normale Herzschlagfolge durch verschiedene Ursachen gestört ist. So unterschiedlich wie ihr Erscheinungsbild ist auch ihre Bedeutung für das weitere Leben: manche sind harmlos, andere sind lebensbedrohlich und müssen dringend behandelt werden. Diese Unterscheidung kann nur Ihr Arzt treffen. Beruhigend für Sie zu wissen ist, dass für praktisch alle Formen von Herzrhythmusstörungen heute wirksame Behandlungsmöglichkeiten zur Verfügung stehen. Gemeinsam finden wir die richtige für Sie!
Als Ergänzung zu einem persönlichen Gespräch können Sie sich hier über die Funktionsweise des Herzens, mögliche Störungen des Herzrhythmus sowie deren Diagnostik und Therapien informieren.
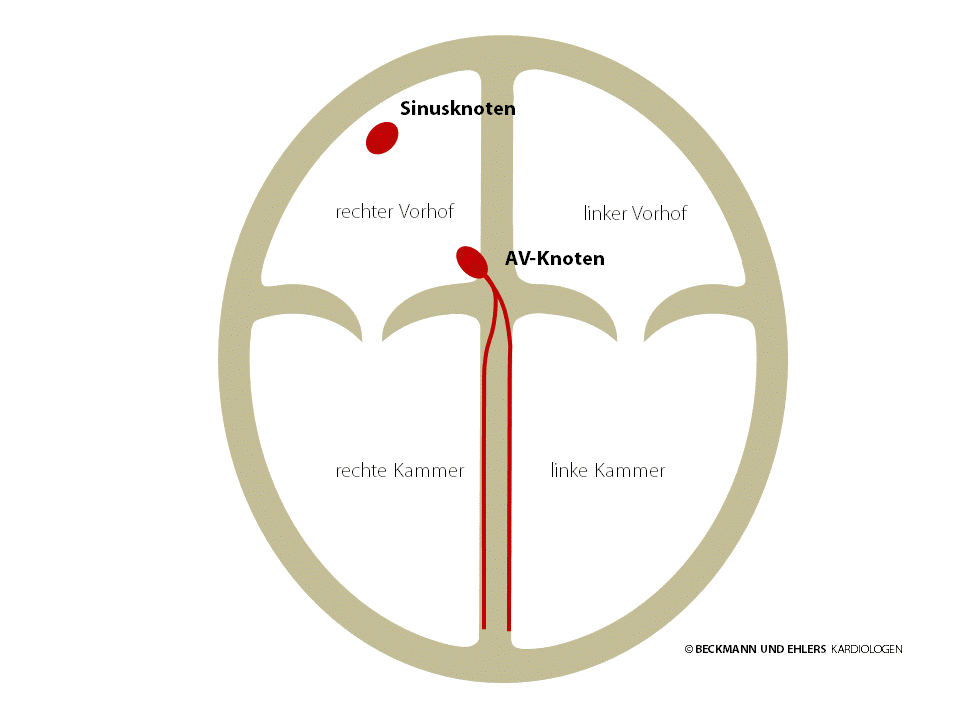
Das Herz als Motor Ihres Kreislaufes ist ein Hohlmuskel, der sich 60-100 Mal pro Minute zusammenzieht und dabei das Blut durch den Körper pumpt. Es verfügt über zwei Herzvorhöfe und zwei Herzkammern, die das Blut nacheinander durchläuft: Im rechten Vorhof wird das verbrauchte Blut aus dem ganzen Körper gesammelt, die rechte Kammer pumpt es in die Lunge, wo es aufgefrischt und mit Sauerstoff angereichert wird. Im linken Vorhof sammelt sich dann das sauerstoffreiche Blut und die linke Kammer pumpt es schließlich durch den ganzen Körper.
Bei Anstrengung oder Aufregung kann unser Puls auf mehr als 160 Schläge pro Minute ansteigen. Bei jüngeren Menschen, Sportlern oder unter dem Einfluss von Medikamenten (z.B. Betablockern) kann der Ruhepuls auch auf unter 60 Schläge pro Minute abfallen.
Jeder Herzschlag wird durch einen kleinen elektrischen Impuls angeregt, der das Herz von oben nach unten durchläuft und dabei die Herzmuskelzellen zum Zusammenziehen bringt. Dieser Impuls wird vom Herzen selbst im Sinusknoten gebildet (normaler Herzrhythmus = Sinusrhythmus). Von dort aus läuft er über die Herzvorhöfe bis zum AV-Knoten.
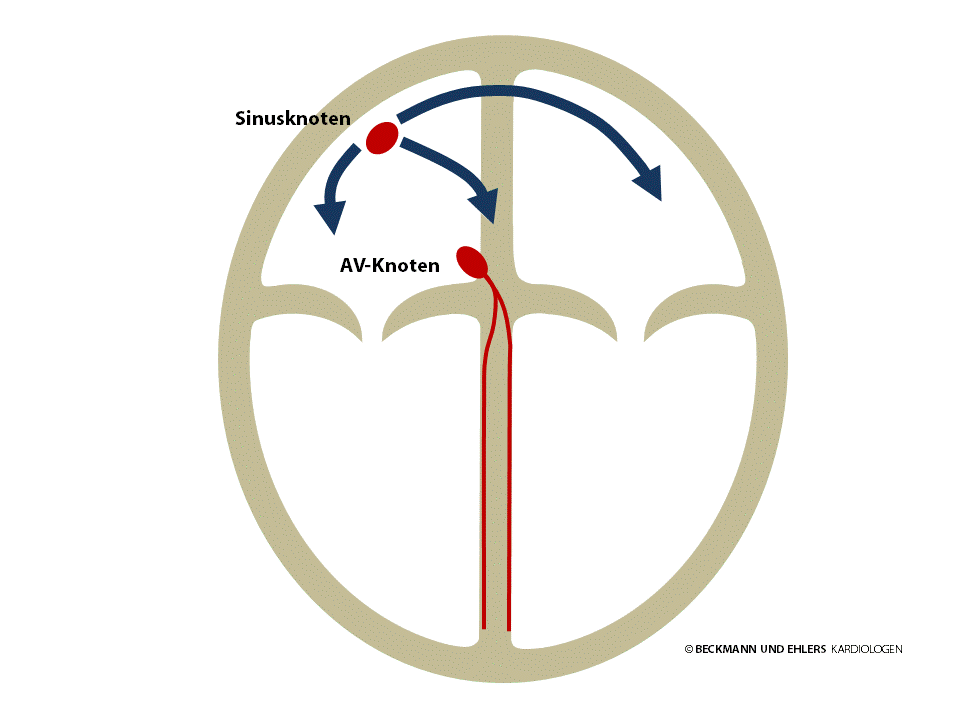
Der AV-Knoten ist normalerweise die einzige elektrische Verbindung zwischen den Herzvorhöfen und -hauptkammern. Er leitet den elektrischen Impuls in die Herzkammern weiter. So kann sich der Impuls auch über die Herzkammern ausbreiten.
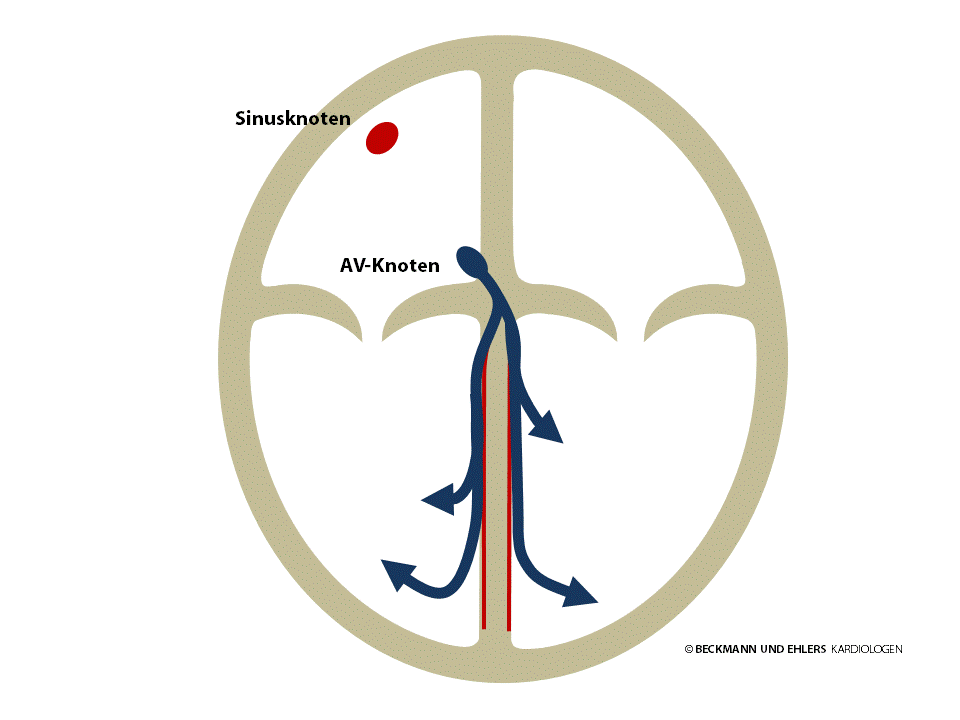
Einen langsamen Herzrhythmus (Puls unter 60 Schläge pro Minute) bezeichnet man als Bradykardie. Nicht jede Bradykardie ist krankhaft – gerade bei jungen und trainierten Menschen ist ein Ruhepuls unter 60/min nicht ungewöhnlich. Auch können bestimmte Medikamente (z.B. Betablocker) die Herzschlagfolge verlangsamen.
Ob eine Bradykardie behandlungsbedürftig ist, hängt von den Beschwerden der Patienten ab. Deshalb sollten Sie diese unbedingt mit Ihrem Arzt besprechen.
Dies gilt auch für das Auftreten von Pausen in der Herzschlagfolge. Leiden Sie aufgrund einer solchen Rhythmusstörungen an Schwindel- und Ohnmachtsanfällen, steht Ihnen mit der Herzschrittmachertherapie eine außerordentlich wirksame Behandlung zur Verfügung.
Einen schnellen Herzschlag (Puls über 100 Schläge pro Minute) bezeichnet man als Tachykardie. Aber nicht jede Tachykardie ist krankhaft. Gerade bei Aufregung und körperlicher Anstrengung ist eine schnellere Herzschlagfolge völlig normal. Es gibt jedoch Tachykardien, die nicht vom normalen Taktgeber des Herzens, dem Sinusknoten, ausgehen. Die häufigsten Tachykardien sind: Vorhofflimmern, Vorhofflattern, AV-Knoten Reentrytachykardie, WPW-Syndrom, Atriale Tachykardie, Kammertachykardie und Kammerflimmern. Diese werden in den nächsten Abschnitten genauer beschrieben.
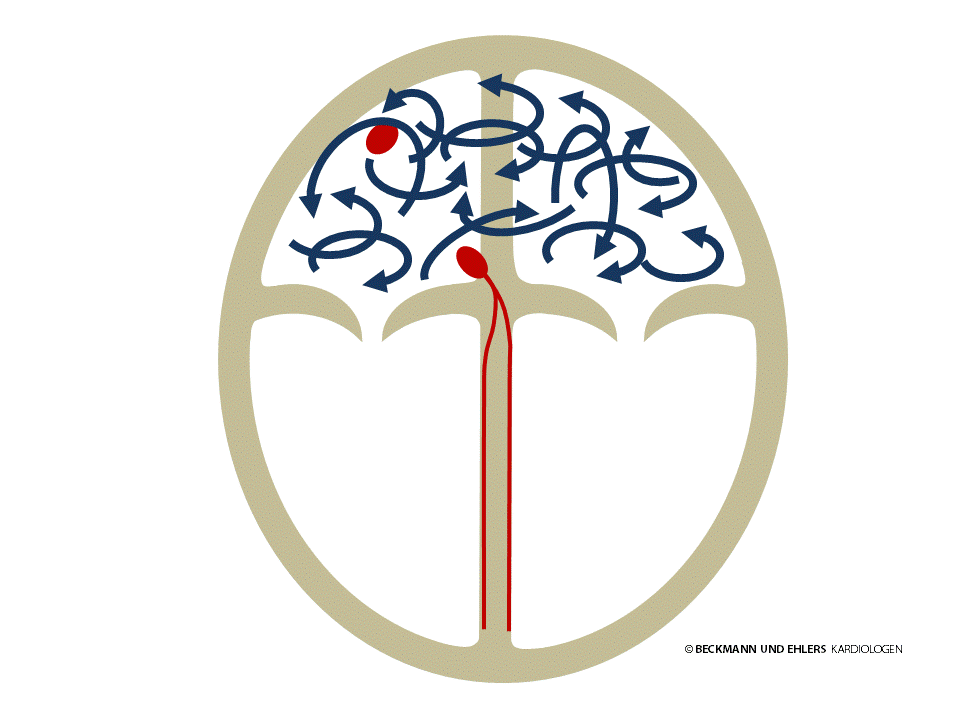
Vorhofflimmern ist die häufigste Herzrhythmusstörung. Bei Vorhofflimmern geht die elektrische Erregung der Vorhöfe nicht mehr vom Sinusknoten aus. Vielmehr entsteht ein Durcheinander von verschiedenen elektrischen Impulsen, die beide Herzvorhöfe chaotisch durchlaufen. Hierdurch können sich die Vorhöfe nicht mehr geordnet zusammenziehen und ihre Pumpleistung geht verloren. Dieser Verlust, der bis zu 20% der gesamten Herzleistung ausmachen kann, wird für Sie unter Umständen als Leistungsschwäche spürbar.
Da die geordnete Vorhoferregung fehlt, kann auch der AV-Knoten elektrische Impulse nur unregelmäßig in die Herzkammern weiterleiten. Es kommt zu einem unregelmäßigem Puls, der sogenannten absoluten Arrhythmie. Die unregelmäßige Herzschlagfolge wird von vielen Patienten als störend empfunden und beeinträchtigt die Lebensqualität häufig erheblich.
Wie schnell der Puls dabei stolpert, hängt allein von der Durchlässigkeit des AV-Knotens ab. Glücklicherweise werden die Herzkammern aber durch die Filterwirkung des AV-Knotens vor dem elektrischen Chaos in den Vorhöfen geschützt. Je schneller das Herz schlägt, desto ausgeprägter sind allerdings meist die Beschwerden.
Durch das fehlende Zusammenziehen der Herzvorhöfe kommt es in bestimmten Bereichen der Vorhöfe zu einem Stillstand des Blutflusses. Dies ist insbesondere im sogenannten Vorhofohr der Fall. So kann sich dort leicht ein Gerinnsel, ein sogenannter Thrombus, bilden. Wird dieser vom Blutfluss mitgerissen, besteht die Gefahr eines Schlaganfalls.
Vorhofflimmern kann anfallsartig („paroxysmal“) auftreten und von selbst wieder verschwinden. Von anhaltendem („persistierendem“) Vorhofflimmern wird gesprochen, wenn das Vorhofflimmern nicht von alleine aufhört, sondern vom Arzt, (z.B. durch eine elektrische Kardioversion) beendet werden muss. Chronisches („permanentes“) Vorhofflimmern schließlich besteht dauerhaft, ohne dass weitere Versuche zur Wiederherstellung des normalen Herzrhythmus unternommen werden.
Alle Formen von Vorhofflimmern können zu Beschwerden wie Herzklopfen, Kurzatmigkeit, Schwindelgefühl oder Leistungsschwäche führen. Darum sollten sie konsequent behandelt werden.
Folgende Therapieansätze stehen Ihnen bei dieser Erkrankung zur Verfügung:
- Frequenzkontrolle
Ziel dieser Behandlung ist nicht die Vermeidung des Vorhofflimmerns. Vielmehr soll während des Vorhofflimmerns ein zu schnelles Herzstolpern vermieden werden. Es werden daher Medikamente eingesetzt, die die Filterfunktion des AV-Knotens verstärken (z.B. Betablocker, Verapamil, Digitalis). - Rhythmuskontrolle
Hier wird die Verhinderung des Vorhofflimmerns angestrebt. Dafür stehen spezielle Rhythmusmedikamente, sog. Antiarrhythmika (z.B. Flecainid, Propafenon, Amiodaron), zur Verfügung. Diese Präparate dürfen nur unter sorgfältiger Überwachung eingesetzt werden. Leider haben mehreren Studien zudem gezeigt, dass ihre Wirkung oft nicht ausreichend ist. - Kardioversion
Wenn Episoden von Vorhofflimmern nicht selbständig enden, kann Ihr Herz durch einen Elektroschock in den richtigen Rhythmus zurückversetzt werden. Dafür ist eine kurze Narkose notwendig. Einen langfristigen Effekt auf die Stabilisierung des Herzrhythmus hat dieses Verfahren jedoch nicht. - Pulmonalvenenisolation
siehe Katheterablation
Die Pulmonalvenenisolation ist eine moderne Therapie zur Verhinderung von Vorhofflimmern, die sich in den letzten Jahren zu einem Routineverfahren bei der Behandlung von Vorhofflimmern entwickelt hat. Die kardiologischen Fachgesellschaften empfehlen zunehmend, diese Behandlung frühzeitig einzusetzen.
Vorhofflimmern und Pulmonalvenen
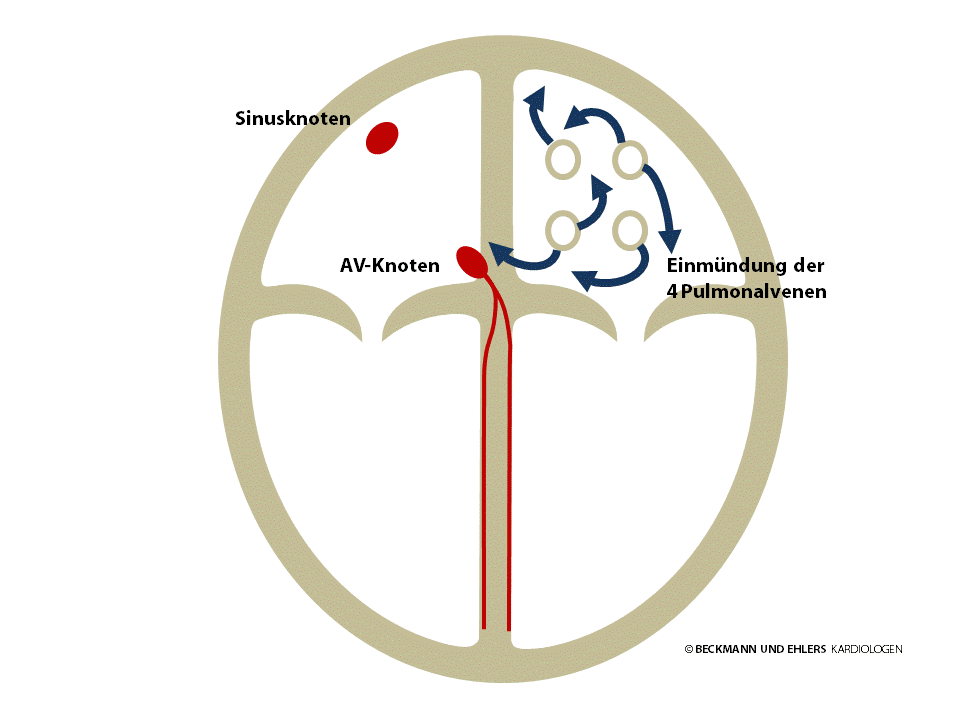
Von Vorhofflimmern spricht man, wenn die Herzvorhöfe sehr schnell und unregelmäßig schlagen. Das kann zu Beschwerden wie Herzklopfen, Kurzatmigkeit, Schwindelgefühl oder Leistungsschwäche führen. Diese Herzrhythmusstörung tritt bei manchen Patienten nur zeitweilig oder anfallsartig auf, bei anderen hält Vorhofflimmern aber unterbrochen an.

Mittlerweile ist bekannt, dass gerade anfallsartiges Vorhofflimmern durch schnelle Extraschläge aus den Lungenvenen heraus ausgelöst wird. Gelegentlich verspüren Patienten diese Extraschläge als kurzes Herzstolpern oder Aussetzer in der Herzschlagfolge. Diese können dann in das eigentliche Vorhofflimmern münden.
Wie wird Vorhofflimmern behandelt?
Früher war die Behandlung von Vorhofflimmern auf eine medikamentöse Therapie mit dem Ziel der Linderung der Beschwerden beschränkt. Bei vielen Patienten ist diese medikamentöse Therapie aber nicht wirksam, oder es besteht eine Unverträglichkeit gegenüber Rhythmusmedikamenten.
Eine moderne und erfolgreiche Alternative ist heute die Katheterablation. Da sie bei vielen Patienten deutlich effektiver und verträglicher ist als eine jahrelange, medikamentöse Behandlung, sollte sie frühzeitig erwogen und von Ihrem Arzt mit Ihnen besprochen werden.
Was bedeutet Katheterablation bei Vorhofflimmern und Pulmonavenenisolation?
Bei einer Katheterablation wird ein spezieller Katheter, das ist ein dünner Metalldraht mit einer Plastikummantelung, in das Herzinnere vorgeführt. Metallene Elektroden an der Katheterspitze werden in Kontakt mit dem Herzgewebe gebracht, das für die Herzrhythmusstörung verantwortlich ist. Durch hochfrequenten Wechselstrom wird das Gewebe für kurze Zeit auf etwa 50°C erhitzt und dadurch verödet. Durch Anlage von Ablationslinien werden die Lungenvenen elektrisch vom linken Vorhof abgetrennt („elektrisch isoliert“). Dadurch können schnelle Extraschläge aus den Lungenvenen den linken Vorhof nicht mehr erreichen und kein Vorhofflimmern mehr auslösen.
Die Katheterablation ist ein technisch komplexes Verfahren, das unter Zuhilfenahmen von sogenannten 3D-Mappingsystemen ausgeführt wird.
Neben der Behandlung durch Erhitzen mit hochfrequentem Wechselstrom können auch Verfahren mit Kälte (sogenannte „Kryoablation“) oder Laserenergie („Laserballon-Ablation“) angewendet werden.
Pulmonalvenenisolation: Was geschieht während des Klinikaufenthaltes?
Natürlich stehen Sie einem solchen Eingriff mit einer gewissen Unsicherheit gegenüber. Das beste Mittel dagegen ist nach unserer Erfahrung sich darüber zu informieren, was genau auf Sie zukommt. Dafür besprechen wir die Therapie Schritt für Schritt mit Ihnen. Unterstützend dazu können Sie hier nachlesen, wie der Eingriff abläuft.
Vor der Behandlung im elektrophysiologischen Herzkatheterlabor werden Sie gründlich untersucht: dazu gehört ein EKG, eine Ultraschall-Untersuchung des Herzens von außen und über die Speiseröhre (sog. „Schluck-Echo“), sowie eine Blutentnahme.
Am Tag der Untersuchung müssen Sie nüchtern sein. Ab Mitternacht des Vortages sollten Sie bitte nur noch Flüssigkeit zu sich nehmen. Während der Untersuchung werden Ihnen sowohl schlafauslösende als auch blutgerinnungshemmende Medikamente über Ihre Venen verabreicht.
Nach einer örtlichen Betäubung werden dünne Plastikschläuche, sog. Schleusen, in Blutgefäßen platziert, um so die Katheter zum Herzen vorführen zu können.
Um Zugang zu Ihrem linken Herzvorhof und den Lungenvenen zu erhalten, wird mit einer feinen Nadel die Scheidewand zwischen dem rechten und linken Vorhof durchstoßen. Danach werden Spezialkatheter innerhalb der Lungenvenen positioniert, um die Auslöser von Vorhofflimmern aufzusuchen. Mithilfe einer Kontrastmittel-Einspritzung werden im Röntgenfilm die Übergänge zwischen Lungenvenen und linkem Vorhof dargestellt. Anschließend wird im Computer eine 3D-Rekonstruktion Ihres linken Vorhofs und der Einmündungsstellen der Lungenvenen erstellt. Mit dem Ablationskatheter wird dann durch mehrere Verödungen eine Isolationslinie um jeweils 2 Lungenvenen angelegt. Da grundsätzlich jede Lungenvene Ursprungsort für Extraschläge sein kann, werden nacheinander alle vorhandenen Lungenvenen isoliert. Schließlich werden alle Katheter aus Ihrem Herzen entfernt.
Nachdem Sie aufgewacht sind, werden Sie im Bett auf die Überwachungsstation verlegt und dort sorgfältig betreut. Damit es nicht zu Nachblutungen im Punktionsbereich kommt, müssen Sie für einige Stunden eine absolute Bettruhe einhalten.
Nebenwirkungen der Pulmonalvenenisolation:
Folgende Nebenwirkungen können in Ausnahmefällen auftreten. Dazu und zu deren Behandlung werden Sie im Vorgespräch mit Ihrem Arzt oder Ihrer Ärztin umfassend aufgeklärt.
- Nachblutungen oder ein Bluterguss an den Kathetereinführstellen (Punktionsstellen)
- Infektionen an den Punktionsstellen, Wundheilungsstörungen, Abszessbildung und Venenentzündung
- Gefäßverletzungen oder Blutungen beim Einführen und Vorschieben der Katheter, die jedoch meist geringfügig sind und nur selten einer weiteren Behandlung bedürfen
- Verletzungen des Herzmuskels (Perforation, Blutung in den Herzbeutel) oder der Herzklappen
- Überempfindlichkeitsreaktionen auf Röntgenkontrastmittel oder Medikamente (z.B. zur örtlichen Betäubung), extrem selten sind schwere Zwischenfälle, die z.B. mit Kreislaufschock oder Asthmaanfällen einhergehen
- Bildung von Blutgerinnseln (Thrombose) mit Gefahr einer Lungenembolie oder eines Schlaganfalls
- Bildung von überschüssigem Narbengewebe innerhalb der Lungenvenen mit der Gefahr von behandlungsbedürftigen Verengungen oder Verschlüssen
- Fistelbildung zwischen Speiseröhre und linkem Vorhof mit der Gefahr der u. U. tödlich verlaufenden Luftembolie (sehr selten)
Pulmonalvenenisolation: Wie geht es weiter?
Nach der Entlassung werden Sie weiter in unserer Sprechstunde für Patienten mit Herzrhythmusstörungen betreut. Hier werden auch die erforderlichen Nachuntersuchungen durchgeführt bzw. koordiniert. Sollte eine zusätzliche medikamentöse Therapie notwendig sein, werden die Ärzte dies mit Ihnen besprechen. In jedem Fall ist eine Blutverdünnung für mehrere Monate erforderlich (auch wenn Sie diese Medikamente vorher nicht einnehmen mussten). Eine vorbestehende Behandlung mit blutverdünnenden Medikamenten wird auf jeden Fall fortgesetzt.
Sollte auch nach der sogenannten Blankingzeit wieder Vorhofflimmern auftreten, wird in der Regel eine elektrophysiologische Kontrolluntersuchung empfohlen. Hierbei wird die mögliche Erholung der Leitfähigkeit der Lungenvenen durch eine erneute Herzkatheteruntersuchung geprüft. Im Rahmen dieser Nachuntersuchung können unvollständige Ablationslinien dann wieder vervollständigt werden.
Bei vielen Menschen, die an Vorhofflimmern leiden, besteht ein erhöhtes Risiko für das Auftreten von Schlaganfällen. Insbesondere bei Patienten mit zusätzlichen Erkrankungen wie Herzpumpschwäche („Herzinsuffizienz“), Bluthochdruck und Diabetes, aber auch bei älteren Menschen muss sorgfältig geprüft werden, ob eine blutverdünnende Therapie erforderlich ist. Besonders hoch ist das Risiko bei Patienten, die schon einmal einen Schlaganfall erlitten haben.
Sollte bei Ihnen ein erhöhtes Schlaganfallrisiko festgestellt werden, können Sie durch folgende Therapieformen effektiv geschützt werden:
Der Goldstandard: blutverdünnende Therapie
Bis vor einigen Jahren wurde diese Therapieform in der Regel mit Marcumar oder Falithrom durchgeführt. Hierbei ist eine sorgfältige Überwachung durch regelmäßige Blutabnahmen erforderlich (INR- oder Quick-Wert-Bestimmung). Neue Substanzen, sogenannte direkte Antikoagulantien, müssen nicht mehr durch Blutabnahmen überwacht werden. Gemeinsam mit Ihnen besprechen wir, welche Form der Blutverdünnung für Sie geeignet ist.
In ausgewählten Fällen: Verschluss des Vorhofohrs
Als alternative Behandlungsstrategie wurde in den letzten Jahren der Verschluss des Vorhofohrs entwickelt. Grundlage dieses Verfahrens ist die Erkenntnis, dass die Gerinnsel bei Vorhofflimmern in der Regel im Vorhofohr, einem Anhängsel des linken Vorhofs, entstehen. Das Vorhofohr kann mit einem Verschlussstopfen, einem „Okkluder“ verschlossen werden. Dadurch wird eine blutverdünnende Therapie überflüssig. Ein Therapievorteil ist momentan allerdings nur für wenige Patienten wissenschaftlich bewiesen.
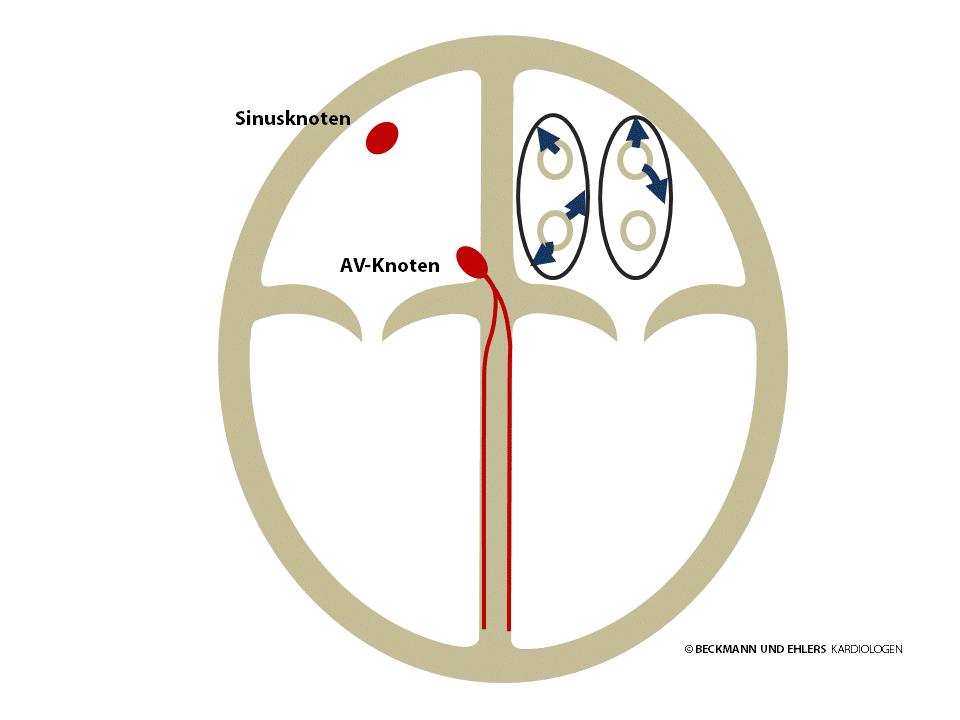
Beim Vorhofflattern werden die Herzvorhöfe nicht vom Sinusknoten aus erregt. Vielmehr bewegt sich der elektrische Impuls bei der typischen Form schnell auf einer Kreisbahn im rechten Vorhof, den er auf diese Weise bis zu 300 Mal in der Minute umrundet. Glücklicherweise lässt der AV-Knoten den Impuls in der Regel nicht bei jedem Umlauf zu den Hauptkammern durch. Es ist jedoch gar nicht so selten, dass der Impuls bei jedem zweiten Umlauf zu den Kammern durchdringt. In diesen Fällen kommt es zu Herzrasen mit einem Puls um 150/min.
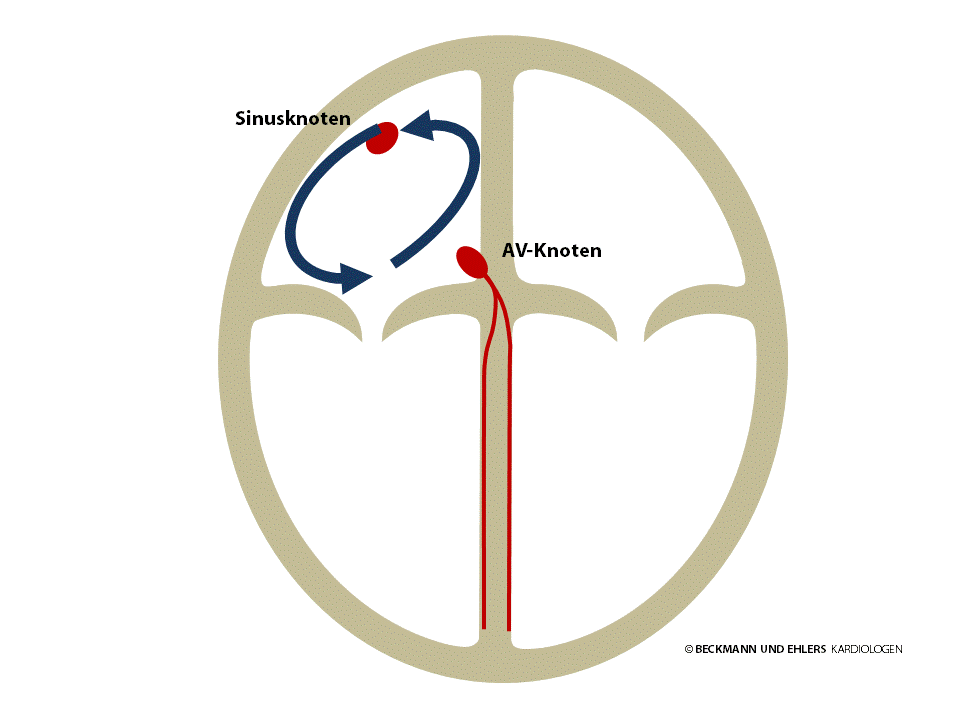
Vorhofflattern lässt sich mit Medikamenten nicht ausreichend behandeln. Die Therapie der Wahl ist in diesem Fall die Katheterablation („Verödung“) zur dauerhaften Unterbrechung der Kreisbahn. Die Erfolgsraten für diesen Routineeingriff liegen bei >95%. In der Regel müssen Sie nach der Behandlung keine Rhythmusmedikamente mehr einnehmen.
AV-Knoten Reentrytachykardien treten aufgrund einer doppelt ausgeprägten elektrischen Leitung in der Nähe des AV-Knotens auf. Unter bestimmten Voraussetzungen, häufig ausgelöst durch einen Extraschlag des Herzens, beginnt der elektrische Impuls am AV-Knoten im Kreis zu laufen und typischerweise bei jedem Umlauf einen Pulsschlag auszulösen. Das auf diese Weise entstehende Herzrasen ist besonders unangenehm und löst häufig Angstgefühle aus.
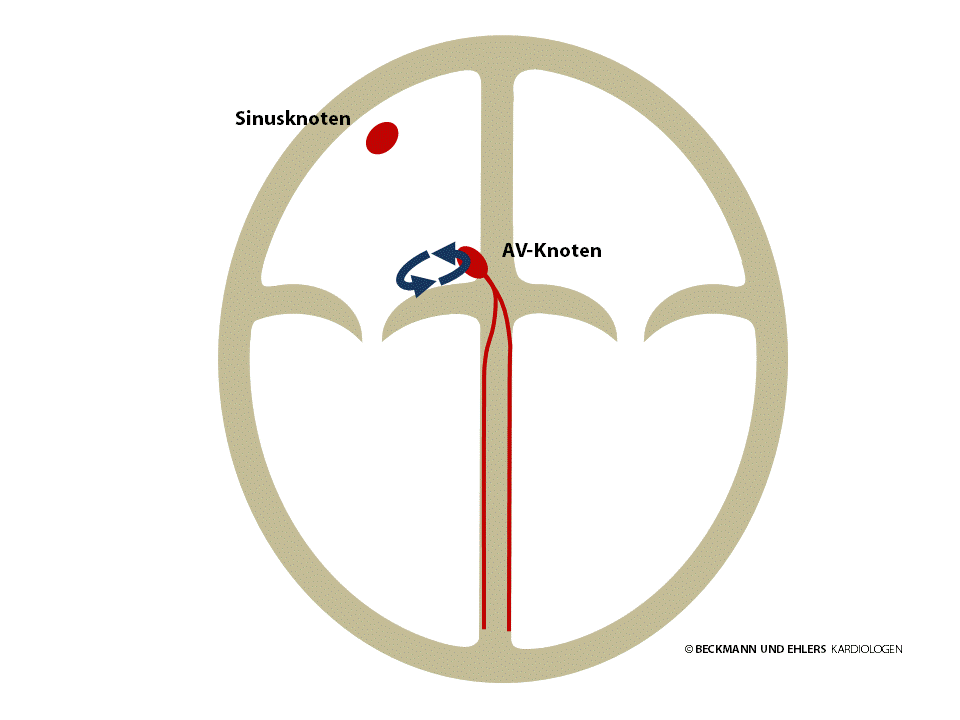
AV-Knoten Reentrytachykardien können daher die Lebensqualität erheblich einschränken, sind aber glücklicherweise nicht gefährlich. Bei der Behandlung haben sich Medikamente als nicht ausreichend wirksam erwiesen. Die Behandlung der Wahl ist die Katheterablation („Verödung“) der einen elektrischen Leitung. Sie führt zu einer vollständigen Heilung. Die Erfolgsrate des Routineeingriffs liegt bei etwa 98%.
Normalerweise ist der AV-Knoten die einzige elektrische Verbindung zwischen Herzvorhöfen und –hauptkammern. Bei manchen Menschen existiert jedoch eine angeborene, zusätzliche Verbindung (sog. „Kent-Faser“). Über diese Leitungsbahn können elektrische Impulse unter Umgehung des AV-Knotens sowohl vom Vorhof in die Kammer als auch umgekehrt von der Kammer in den Vorhof gelangen. Häufig — jedoch nicht immer — ist eine solche Faser bereits im normalen EKG zu erkennen.
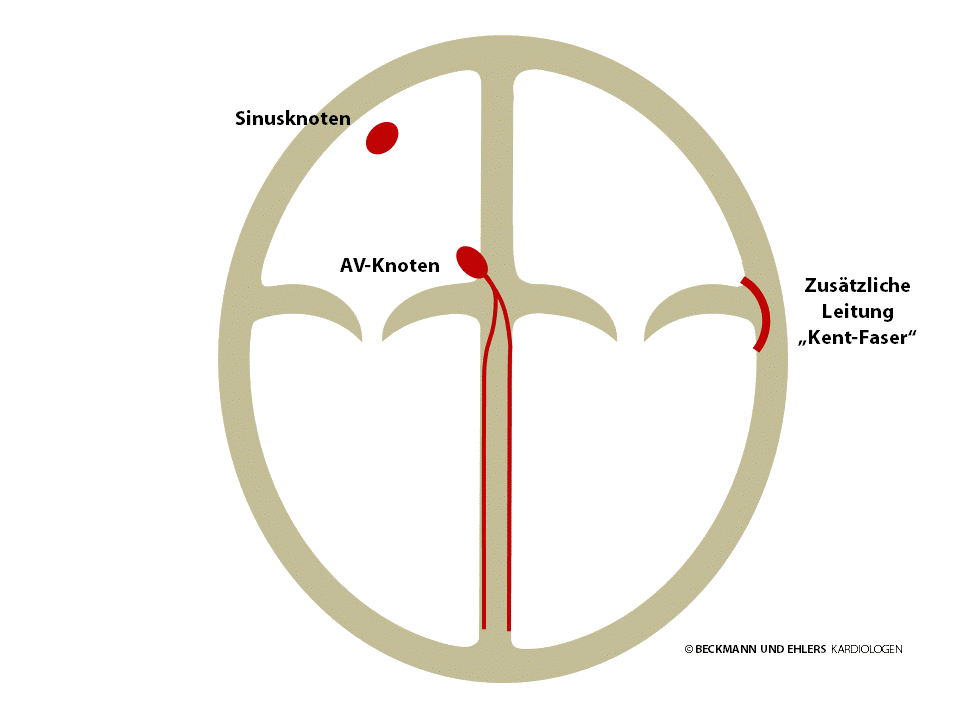
Unter bestimmten Voraussetzungen, meist ausgelöst durch Extraschläge des Herzens, beginnt der elektrische Impuls im Kreis zu laufen: typischerweise von den Vorhöfen zu den Hauptkammern über den AV-Knoten und – wie durch eine Hintertür – wieder zurück in den Vorhof über die zusätzliche Leitungsbahn. Bei jedem Umlauf wird ein Herzschlag ausgelöst, es kommt zu Herzrasen.
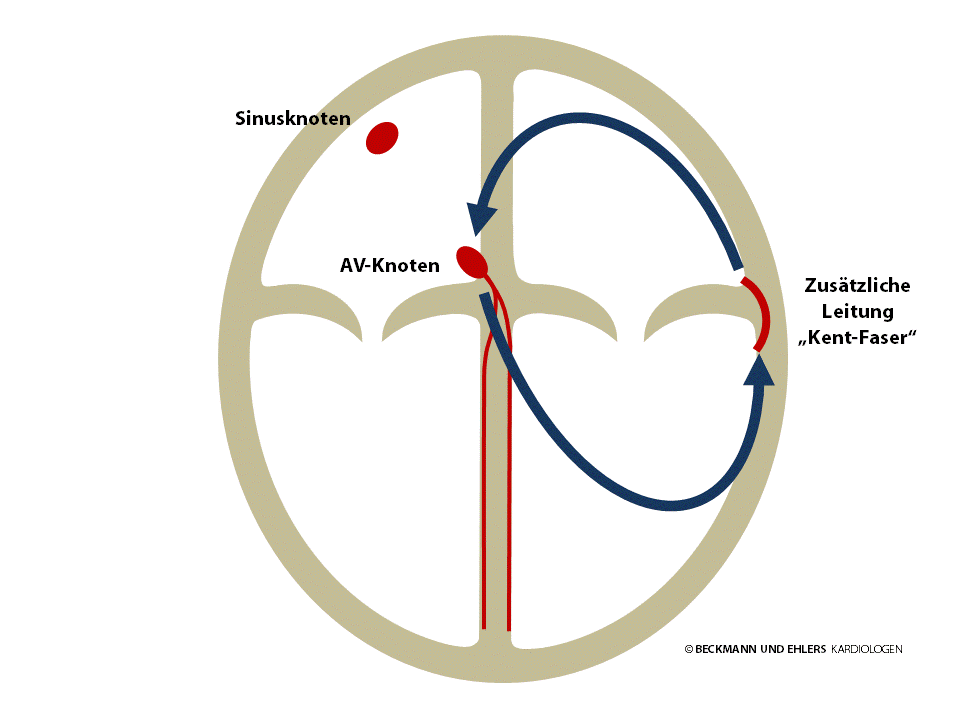
Besondere Aufmerksamkeit gilt bei bei betroffenen Patienten dem Auftreten von Vorhofflimmern. Hier besteht die Gefahr, dass die Filterwirkung des AV-Knotens umgangen wird und sich das elektrische Chaos über die zusätzliche Leitungsbahn von den Vorhöfen auf die Hauptkammern ausbreitet. Im schlimmsten Fall kann es in einer solchen Situation zu lebensbedrohlichen Rhythmusstörungen der Hauptkammern (sog. „Kammerflimmern“, plötzlicher Herztod) kommen.
Die elektrische Leitung über die zusätzliche Leitungsbahn kann mit Medikamenten nicht sicher verhindert werden. Daher ist die Behandlung der Wahl die Katheterablation („Verödung“) der zusätzlichen Faser. Sie führt zu einer vollständigen Heilung. Die Erfolgsrate liegt, je nach Lage der Faser, bei 95 – 99%. Die Einnahme von Rhythmusmedikamenten ist nach dem Eingriff nicht mehr erforderlich.
Atriale Tachykardien entstehen durch Herzmuskelzellen im Vorhof, die in schneller Folge anstelle des Sinusknotens elektrische Impulse erzeugen. Diese Impulse breiten sich auf normalem Weg über das Herz aus und führen zu Herzrasen.
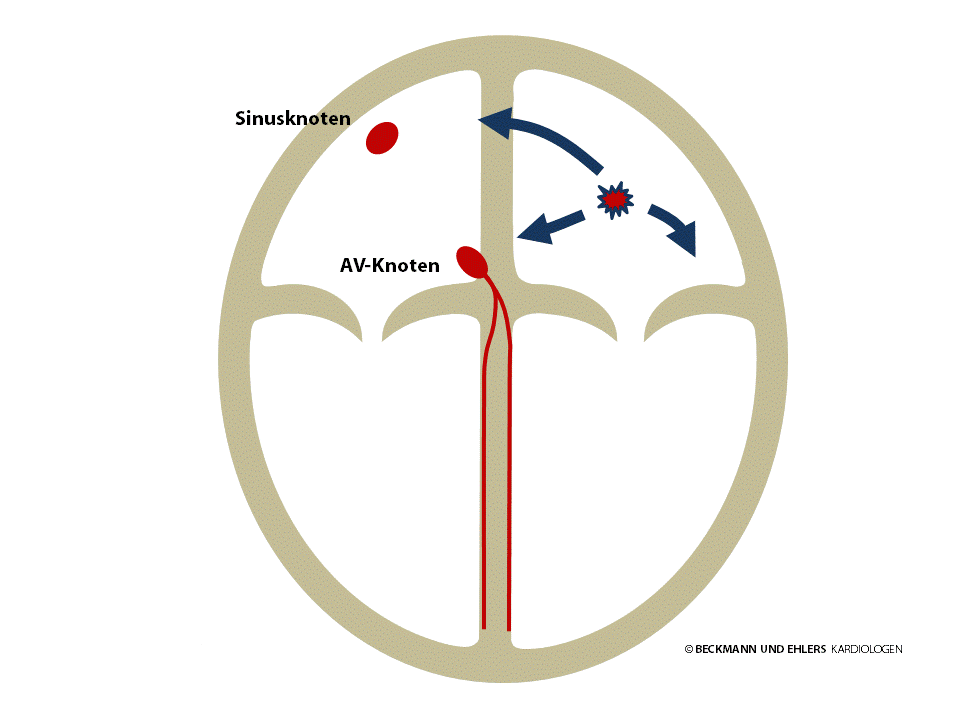
Neben der medikamentösen Therapie gelingt es heute in vielen Fällen, die Störherde im Rahmen einer speziellen Herzkatheteruntersuchung aufzuspüren und durch Katheterablation („Verödung“) auszuschalten. Die Erfolgsrate liegt bei 70-90%.
Kammertachykardien sind ernstzunehmende Herzrhythmusstörungen aus den Herzhauptkammern, die die Herzfunktion wesentlich beeinträchtigen und insbesondere bei herzkranken Patienten zu lebensbedrohlichen Zuständen führen können. In der Regel ist eine sehr sorgfältige Untersuchung des Herzens notwendig, um mögliche Ursachen zu finden und eine gezielte Behandlung einleiten zu können.
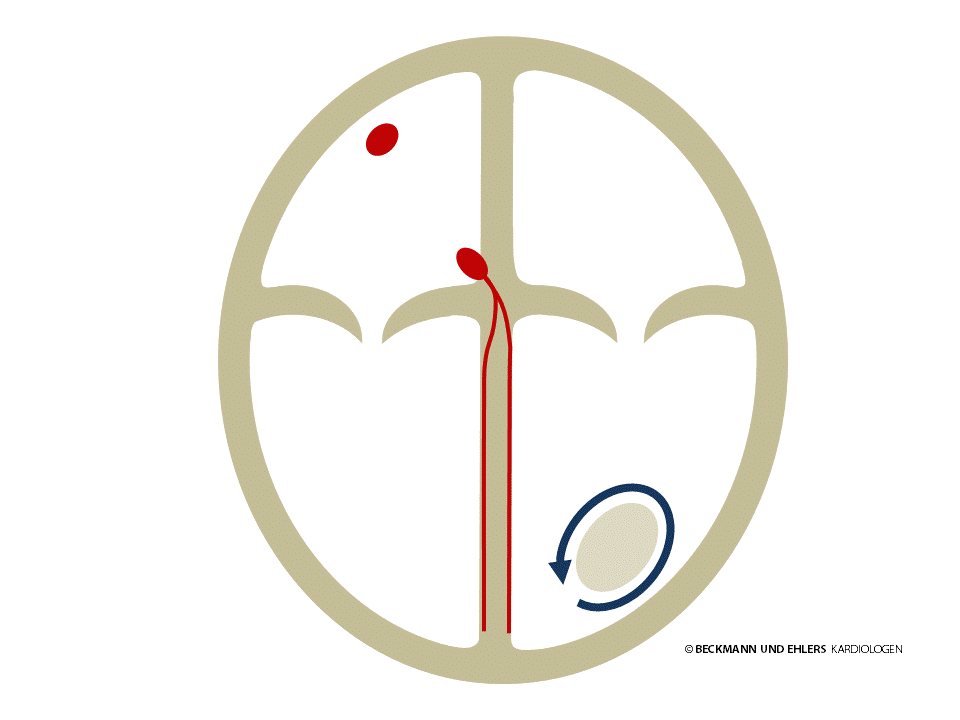
In seltenen Fällen kann bei sonst herzgesunden Patienten mit gutartigen Kammertachykardien eine allein medikamentöse Therapie oder die Behandlung durch Katheterablation („Verödung“) erfolgen.
Bei der Mehrzahl der Patienten ist jedoch die Implantation eines Kardioverters/Defibrillators (ICD, Defi) erforderlich. Dieses Gerät überwacht die Herzschlagfolge und schützt seinen Träger vor lebensbedrohlichen Herzrhythmusstörungen, insbesondere vor dem „plötzlichen Herztod“.
Auch bei ICD-Patienten, deren Kammertachykardien häufig vom ICD behandelt werden müssen, kann eine Ablationstherapie (sog. „VT-Ablation“) durchgeführt werden.
Kammerflimmern ist die gefährlichste aller Herzrhythmusstörungen. Die Hauptkammern werden nicht mehr geordnet von dem elektrischen Impuls erregt, der über den AV-Knoten aus den Vorhöfen kommt. Vielmehr herrscht in den Kammern ein vollkommenes elektrisches Chaos, die Pumpfunktion des Herzens erlischt. Kammerflimmern führt innerhalb weniger Augenblicke zur Bewusstlosigkeit und bei Ausbleiben sofortiger Hilfe unweigerlich zum Tode.
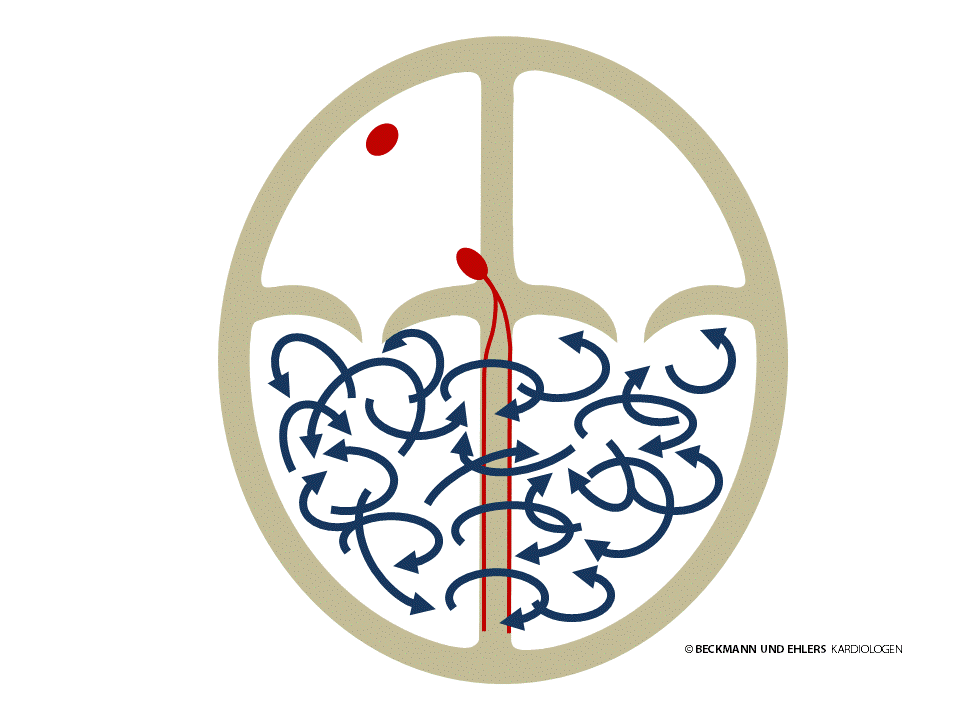
Die einzige Behandlungsmöglichkeit zur Beseitigung von Kammerflimmern ist die Elektroschocktherapie („Defibrillation“). Da das Gehirn des Menschen bei Kammerflimmern nach wenigen Minuten irreparable Schäden erleidet, muss Hilfe so schnell wie möglich geleistet werden.
Patienten, die erfolgreich bei Kammerflimmern wiederbelebt werden konnten, werden – sofern sich keine behandelbare Ursache findet – heutzutage mit einem implantierbaren Defibrillator versorgt, der seinen Träger vor dem plötzlichen Herztod schützen kann. Bei Patienten, bei denen ein erhöhtes Risiko für lebensbedrohliche Herzrhythmusstörungen besteht, muss über die vorsorgliche Behandlung mit einem solchen Gerät entschieden werden.
Für die Diagnostik von Rhythmusstörungen spielt die EKG-Aufzeichnung eine besondere Rolle. Es gibt viele verschiedene Arten von Herzrhythmusstörungen, die sich für die Betroffenen ähnlich anfühlen und nur im EKG zu unterscheiden sind. Der Behandlungserfolg hängt immer von einer genauen Diagnose ab.
Neben dem normalen EKG und dem Langzeit-EKG über 24 Stunden stehen auch Langzeit-Aufzeichnungen über mehrere Tage sowie sogenannte EKG-Ereignisrekorder zur Verfügung. Mit deren Hilfe können Sie auf ganz einfache Weise selbst ein EKG aufzeichnen. Besonders für selten und unvorhersehbar auftretende Herzrhythmusstörungen ist der implantierbare EKG-Rekorder geeignet, der eine EKG-Aufzeichnung über bis zu drei Jahre ermöglicht.
Falls möglich sollten Sie darauf hinwirken, dass Ihre Herzrhythmusstörung einmal auf ein EKG aufgezeichnet wird. Hierzu kann es sinnvoll sein, bei einem Anfall z.B. die Rettungsstelle eines Krankenhauses oder den Hausarzt aufzusuchen. Sollten Sie bereits eine EKG-Aufzeichnung von Ihrer Herzrhythmusstörung haben, bringen Sie diese bitte mit.
Ohnmachtsanfälle treten häufig auf. Ihre Ursache ist aufgrund der Patienten-Vorgeschichte und einfacher Untersuchungen in vielen Fällen aufzudecken. Leider bleiben die Gründe für eine Synkope aber nach wie vor bei mehr als einem Drittel der Patienten unklar. Dabei ist die Klärung der zugrundeliegenden Störung wichtig, denn die Ohnmacht ist ein Symptom, hinter dem sich eine harmlose Kreislaufreaktion genauso verbergen kann wie eine dringend behandlungsbedürftige Herzrhythmusstörung.
Mit Hilfe gezielter Untersuchungen und dem Einsatz modernster Diagnoseverfahren können wir heute bei fast allen Patienten dies Ursache klären und individuelle Therapiestrategien entwickeln.
Die Elektrophysiologie befasst sich als Spezialgebiet der Kardiologie mit der Diagnostik und Behandlung von Herzrhythmusstörungen.
Nicht immer ist es möglich, die Ursache von Herzrhythmusstörungen von außen, im normalen EKG, zu erkennen. In solchen Fällen kann die Aufzeichnung der elektrischen Ströme aus dem Inneren des Herzens die entscheidenden Informationen für die richtige Diagnose liefern. Darüber hinaus besteht bei vielen Arrhythmien die Möglichkeit einer schonenden und vollständigen Heilung durch die Beseitigung der zugrunde liegenden Störung.
In der „Interventionellen Elektrophysiologie“ wird daher während einer Herzkatheteruntersuchung die genaue Ursache Ihrer Herzrhythmusstörungen festgestellt und, wenn möglich, sofort behoben.
Wozu dient die Untersuchung?
Das Ziel der elektrophysiologischen Untersuchung ist die Klärung der genauen Ursache Ihrer Herzrhythmusstörungen. Bei bestimmten Herzerkrankungen oder auffälligen Befunden im EKG/Langzeit-EKG können wir außerdem das Risiko für ein Neuauftreten von Rhythmusstörungen abschätzen.
Bei der Katheterablation wird der für Ihre Rhythmusstörungen verantwortliche Bereich im Herzen durch Verödung ausgeschaltet. Auf diese Weise kann bei vielen Patienten eine komplette Heilung der ursächlichen Störung erreicht.
- Die Vorbereitung umfasst Voruntersuchungen wie z.B. ein Ruhe-EKG, eine Ultraschall-Untersuchung des Herzens, eine Blutentnahme und vor allem ein ausführliches Aufklärungsgespräch mit Ihrem Arzt.
- Zum festgesetzten Datum werden Sie stationär aufgenommen. Während des Eingriffs sind Sie zur lückenlosen Überwachung Ihrer Herz- und Kreislauffunktion an verschiedene Geräte (z.B. EKG, Blutdruckmessung, Atmungskontrolle) angeschlossen.
- Die Untersuchung wird in den meisten Fällen in einer leichten Sedierung ausgeführt, d.h. Sie erhalten beruhigende Medikamente. Insbesondere bei der Ablation von Vorhofflimmern („Pulmonalvenenisolation“),auf Wunsch aber auch bei allen anderen Eingriffen, werden Medikamente verabreicht, die einen tiefen Schlaf auslösen
- Über die elektrophysiologischen Herzkatheter (dünne, biegsame Sonden) wird nach der Ursache für Ihre Herzrhythmusstörungen gesucht. Falls möglich, wird direkt eine Verödungsbehandlung des Störherdes durchgeführt („Katheterablation“).
- Nach dem Eingriff besteht eine mehrstündige Bettruhe. Falls erforderlich wird Ihr Herzrhythmus noch für einige Zeit auf der Überwachungsstation beobachtet.
- Die Entlassung aus der Klinik erfolgt in der Regel am ersten oder zweiten Tag nach dem Eingriff. Sie erhalten einen ausführlichen Untersuchungsbericht mit allen Informationen zur weiteren Behandlung.
- Nach der Entlassung aus der Klinik sollten Sie für eine Woche körperliche Anstrengungen meiden.
- In der Nachbesprechung in der Sprechstunde wird ggf. das Ergebnis der elektrophysiologischen Untersuchung/Katheterablation sowie das weitere Vorgehen mit Ihnen besprochen.
Im Vorfeld jeder Therapie erfolgt die genaue Diagnose der vorliegenden Herzrhythmusstörung. Nur so können wir unter Abwägung von Nutzen und eventuellen Risiken die für Sie optimale Behandlung auswählen. Obwohl die Behandlung von Herzrhythmusstörungen mit dem Herzkatheter („Katheterablation“) in den letzten Jahren große Fortschritte gemacht hat, ist dieses Verfahren leider noch nicht für alle Störungen gleich gut geeignet. Daher spielt die medikamentöse Therapie nach wie vor eine wichtige Rolle. Sollte die Wahl auf eine medikamentöse Behandlung Ihrer Herzrhythmusstörungen gefallen sein, stehen wahrscheinlich verschiedene Medikamente zur Verfügung. Welches dieser Präparate – allein oder in Kombination – für Sie geeignet ist, werden wir ausführlich mit Ihnen besprechen.
Das Einsetzen eines Herzschrittmachers ist die effektivste Behandlung bei Beschwerden, die auf einen zu langsamen Herzschlag oder auf Pausen in der Herzschlagfolge zurückzuführen sind („Bradykardie“. Diese können sich z.B. als Schwindel- und Ohnmachtsanfälle, Atemnot oder eine verminderte körperliche Belastbarkeit äußern.
Der Schrittmacher selbst wird in der Regel unterhalb des Schlüsselbeins über dem Brustmuskel eingesetzt. Von dort verlaufen – je nach Art der Herzrhythmusstörung – ein oder zwei dünne Sonden („Elektroden“) zum Herzen, die den eigenen Herzschlag genau registrieren. Bei Bedarf können über die Elektroden unmerklich Steuerimpulse an den Herzmuskel abgeben werden.
Herzschrittmacher werden punktgenau auf die speziellen Erfordernisse der Patienten angepasst und schränken die Lebensqualität nicht ein. Im Gegenteil: Wer einen Herzschrittmacher braucht, lebt damit besser und sicherer!
Wir möchten, dass Sie ausreichend informiert sind. Bitte sprechen Sie uns daher bei allen Fragen zur Herzschrittmachertherapie oder zur Herzschrittmacherkontrolle an!
Der implantierbare Defibrillator ist der wirksamste Schutz gegen den plötzlichen Herztod. Er erkennt innerhalb weniger Sekunden das Auftreten lebensbedrohlicher Herzrhythmusstörungen und kann diese schnell und effektiv behandeln. In den letzten Jahrzehnten hat der „Defi“ unzähligen Menschen – häufig sogar mehrfach – das Leben gerettet.
Für Patienten, bei denen lebensbedrohliche Herzrhythmusstörungen bereits bekannt und nicht ursächlich behandelbar sind, stellt die ICD-Therapie die Behandlung der Wahl dar. Bei Patienten, bei denen ein erhöhtes Risiko für solche Rhythmusstörungen festgestellt wurde, muss über die vorsorgliche Behandlung mit einem Defibrillator entschieden werden.
Der ICD wird in der Regel unterhalb des Schlüsselbeins im Bereich des Brustmuskels eingesetzt. Von dort verlaufen ein oder zwei dünne Sonden („Elektroden „) zum Herzen, die den eigenen Herzschlag genau registrieren. Über diese Elektroden kann das Gerät Herzrhythmusstörungen sofort wahrnehmen und behandeln. Zusätzlich zur Behandlung der akut lebensbedrohlichen Störungen steht bei Bedarf auch die normale Herzschrittmacherfunktion zur Verfügung.
Defibrillatoren müssen punktgenau auf die speziellen Erfordernisse der Patienten angepasst werden. Sie schränken Ihre Lebensqualität nicht ein. Im Gegenteil: Wer einen Defibrillator braucht, lebt damit besser und sicherer!
Wir möchten, dass Sie ausreichend informiert sind. Bitte sprechen Sie uns daher bei allen Fragen zur Defi-Therapie oder Defi-Kontrolle an.
Nicht selten arbeitet bei Patienten mit einer Herzschwäche („Herzinsuffizienz“) der Herzmuskel schlecht koordiniert. Es kommt es zu Verzögerungen und Ungleichheiten in der elektrischen Erregung und in der Pumpfunktion des Herzens. Dies betrifft besonders die linke Herzkammer, das Herz wird so zusätzlich geschwächt.
Geräte zur CRT („Cardiale Resynchronisations Therapie) versuchen, diese Verzögerungen auszugleichen und die Herzpumpfunktion zu verbessern. Aktuell gelingt es bei fast allen betroffenen Patienten, eine zusätzliche Herzschrittmachersonde („Elektrode“) so im Herzen zu platzieren, dass hierüber die linke Herzkammer gezielt angesteuert werden kann. Bei der Feineinstellung der Geräte wird dann der Erregungsablauf in den Herzkammern aufeinander abgestimmt und optimiert.
Ob die Resynchronisationstherapie mit einem Herzschrittmacher allein oder mit einem Herzschrittmacher/Defibrillator durchgeführt wird, hängt u.a. davon ab, ob zusätzlich ein Risiko für das Auftreten lebensbedrohlicher Herzrhythmusstörungen besteht. Wir werden alle Aspekte dieser Entscheidung ausführlich mit Ihnen besprechen.
CRT-Implantate müssen punktgenau auf die speziellen Erfordernisse der Patienten angepasst werden,. Nur so können Sie zur Verbesserung der Belastbarkeit und der Lebensqualität beitragen.
Wir möchten, dass Sie ausreichend informiert sind. Bitte sprechen Sie uns daher bei allen Fragen zur CRT-Therapie oder Gerätekontrolle an.